La diarrhée aiguë est une infection fréquente de l’enfant, parfois sévère et urgente notamment chez le nourrisson, demeurant un problème de santé publique du fait de ses conséquences en termes de mortalité infantile dans les pays en voie de développement.
Définitions
La diarrhée aiguë se définit par l’émission d’au moins trois selles molles ou liquides dans une journée (ou des selles plus fréquentes que ce qui est habituel pour le sujet atteint puisque les nourrissons allaités ont une fréquence de selles plus élevée entraînant une perte de poids au cours d’une période inférieure à 1 semaine sans dépasser 14 jours, et dont la survenue est généralement brutale. Les nourrissons exclusivement nourris au sein ont normalement plusieurs selles molles ou liquides par jour; chez eux, il est préférable de dire qu’il existe une diarrhée s’il y’a augmentation du nombre de selles ou de leur liquidité considéré par la mère comme anormale en tenant compte du poids. La gastroentérite aiguë est une diarrhée aiguë pouvant s’accompagner de fièvre et/ou de vomissements.
Le terme de diarrhée chronique regroupe habituellement des anomalies permanentes ou récidivantes depuis plus de quatorze jours de l’aspect des selles qui sont trop fréquentes, trop volumineuses ou trop molles.
Diagnostic différentiel : La diarrhée aiguë du nourrisson doit être distinguée des selles d’un nourrisson nourri au lait de femme. En fait, un nourrisson nourri au lait de femme a des selles liquides au nombre de 6 à 8 par jour, mais prend du poids régulièrement. C’est cette prise de poids qui permet d’exclure une diarrhée aiguë.
Critères de gravité et complications de la diarrhée aiguë
Les critères de gravité d’une diarrhée aiguë sont : nourrisson âgé < 6 mois, sévérité d’une déshydratation, volume des selles (>8 épisodes/jours), vomissements persistants, fièvre élevée, SRO en échec de traitement (ou refus), signe de sepsis (Tachycardie, TCR ≥ 3 secondes, marbrures, extrémités froide), terrain à risques [déficience immunitaire, déficience anatomique, asplénie fonctionnelle, corticothérapie, traitement immunosuppresseur, achlorhydrie, les nouveau-nés ou jeunes nourrissons (<3mois), dénutrition sévère, drépanocytose, tableau clinique sévère (syndrome toxi-infectieux grave, bactériémie, diarrhée glairo-sanglante supérieure à 7 jours), RCIU, prématurité, maladie sous-jacents (diabète, mucoviscidose, maladie inflammatoire chronique de l’intestin ou MICI), entourage de l’enfant (Problèmes socio-économiques : parents n’ayant pas la possibilité de s’occuper de l’enfant, barrage de la langue)].
Les principales complications sont :
■ Celles liées à la perte hydro-électrolytique dans les selles, dont la déshydratation aiguë et ses complications, l’acidose par perte de bicarbonates, l’hypokaliémie par perte de potassium et la dénutrition.
La déshydratation aiguë est l’une des plus graves complications de la diarrhée aiguë, elle s’installe rapidement. Elle est surtout évaluée par la perte de poids corporel (en pourcentage). La perte de poids est le principal facteur d’évaluation de la déshydratation. Il convient de peser le nourrisson dénudé, et de comparer ce poids à un poids antérieur récent et fiable. Trois niveaux de déshydratation sont reconnus par l’OMS et CDC : pas de déshydratation si perte de poids entre 3 et 6%, déshydratation moyenne si perte de poids entre 6 et 9%, déshydratation sévère si perte de poids entre au-delà de 9%. Cette évaluation peut être associé aux critères cliniques suivant : le temps de recoloration capillaire (TCR), le pli cutané (sans oublier que l’hypernatrémie et la surcharge pondérale ou l’obésité peuvent induire une situation normale chez un enfant déshydraté, quand la malnutrition peut ralentir le temps) et la respiration. Les auteurs estiment que le temps de recoloration capillaire, le pli cutané et la respiration sont les meilleurs critères d’évaluation en l’absence de score de déshydratation. En plus, la déshydratation est classée comme :
⊛ déshydratation modérée en cas de : Perte de poids, modification du comportement, soif intense, Cernes/enfoncement des globes oculaires/hypotonie des globes oculaires, Sécheresse des muqueuses, vasoconstriction cutanée/extrémités froides/marbrures/teint grisâtre, Fréquence respiratoire > 40/min, dépression de la fontanelle antérieure, état général altéré, préoccupations sociales ou logistiques, pli cutanée lent.
⊛ déshydratation sévère en cas de : Apathie, TCR allongé (≥ 2 sec.), absence de larmes, urines, persistance du pli cutanée au niveau du cou ou sous la clavicule (une hypernatrémie, la surcharge pondérale ou une obésité peuvent induire une situation normale chez un enfant déshydraté. La malnutrition peut ralentir le temps); tachycardie (>150/min), polypnée > 50/min.
⊛ déshydratation intracellulaire en cas de : soif, muqueuses sèches, hypothonie des globes oculaires, fièvre et/ou troubles de la conscience.
⊛ déshydratation extracellulaire en cas de : cernes oculaires, pli cutané persistant, fontanelles déprimées, absence des larmes lors des pleurs, marbrures, polypnée, tachycardie, allongement du temps de recoloration capillaire ou cutané (TRC), et plus tardivement hypotension artérielle et oligurie.
Subjectivement, les cliniciens ont tendance à surestimer la déshydratation. En cas de diarrhée aiguë, on peut se fonder sur la perte de poids aiguë qui correspond à la perte d’eau du corps. Souvent, on ne dispose pas d’un poids récent et on ne peut donc se fier qu’aux paramètres cliniques. En se basant sur les études cliniques, on peut supposer qu’il n’y a pas de déshydratation cliniquement pertinente s’il n’y a pas présence de signes cliniques de déshydratation.
■ Celles liées à une réalimentation tardive : Une réalimentation trop tardive (> 48h) entraîne une dénutrition rapide qui peut pérenniser la diarrhée et ainsi aboutir à un cercle vicieux et donc une diarrhée rebelle. Ceci est d’autant plus vrai que l’enfant est plus jeune.
Étiopathogénie de la diarrhée aiguë
Les principales étiologies sont les rotavirus pour les causes virales et salmonelle, shigelle, E. coli, campylobacter, yersinia, vibrion cholérique pour les causes bactériennes. Les infections parasitaires sont représentées essentiellement par la lambliase (ou giardiase), infection cosmopolite, plutôt responsable de diarrhée chronique, et l’amibiase chez l’enfant et sont plutôt le plus souvent responsables de diarrhées chroniques (donc nous ne les évoquerons pas d’emblée). Les agents infectieux provoquent la diarrhée par différents mécanismes :
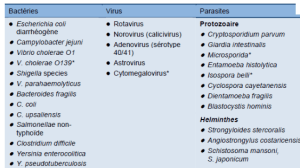
Tableau I. vue d’ensemble des agents responsables de diarrhées.
1. Diarrhée motrice : Les diarrhées virales représentent 50 à 80% des diarrhées aiguës de l’enfant. La réplication du virus à l’intérieur des villosités provoque une destruction des cellules épithéliales et un raccourcissement des villosités : les cellules absorbantes sont donc remplacées par les cellules sécrétrices des cryptes entraînant une sécrétion d’eau et d’électrolytes. C’est le cas du rotavirus, essentiellement du groupe A, est le virus le plus fréquemment responsable, mais d’autres agents viraux (adenovirus, coronavirus, astrovirus, calicivirus, enterovirus) sont parfois retrouvés. Le rotavirus est facilement identifiable dans les selles par des techniques immuno-enzymatiques (ELISA), alors que la détection des autres virus pose plus de problèmes techniques. Les virus envahissent et détruisent les entérocytes ce qui entraîne un renouvellement très accéléré qui aboutit à une prédominance d’entérocytes immatures dont l’activité enzymatique (disaccharidases) et le système de transport glucose-sodium sont moins performants. Il en résulte une diarrhée d’allure toxinique. La contagiosité des rotavirus est extrême, ce qui explique la grande fréquence des épidémies qu’il provoque. Les diarrhées d’origine virale sont habituellement abondantes et aqueuses, et souvent précédées ou accompagnées de fièvre et de vomissements. Il n’existe pas de traitement spécifique.
2. Diarrhée invasive : Liée à un envahissement et une destruction des entérocytes (lésion de l’épithélium intestinal) à l’origine d’une diminution des phénomènes d’absorption intestinale et d’une réaction inflammatoire avec exsudation et saignement. Les lésions siègent sur le colon. Les selles contiennent du mucus (sont glaireuses), du sang (sont sanglantes), des débris alimentaires, voire du pus. Il s’agit d’une diarrhée dysentérique, invasive, douloureuse et fébrile. Shigella, Salmonella, Campylobacter, Yersinioses et les Escherichia coli entéro-invasifs appartiennent à ce groupe :
■ Les shigelles : La plupart des shigelles agissent aussi par leurs propriétés invasives au niveau du côlon. Certaines souches sécrètent une entérotoxine. Les shigelles le plus souvent en cause sont S. sonnei, S. flexneri. Elles sont habituellement responsables de syndromes dysentériques fébriles sévères. L’existence de signes neurologiques (convulsions, obnubilation) ou d’une hyponatrémie sévère est évocatrice. Les germes sont retrouvés sur la coproculture. La prescription d’antibiotiques par voie orale (cotrimoxazole) est dans tous les cas presque toujours justifiée.
■ Les salmonelles : La plupart des salmonelles agissent par leurs propriétés entéro-invasives au niveau de l’iléon et du côlon. Certaines souches agissent par la sécrétion d’une toxine qui active l’adénylcyclase dans l’intestin proximal. Les salmonelles les plus souvent en cause sont S. Typhimurium, S. Enteritidis, S. Virchow. Elles sont habituellement responsables de diarrhées invasives souvent très fébriles. La diarrhée est parfois précédée, voire remplacée, par un iléus trompeur à l’origine d’une constipation. Les bactériémies et les localisations secondaires ne sont pas exceptionnelles chez le nourrisson. Ainsi, l’hémoculture est parfois positive. Les salmonelles sont facilement retrouvées par coproculture. Des épidémies peuvent se rencontrer dans les collectivités. Un traitement antibiotique (amoxicilline, cotrimoxazole) n’est indiqué qu’en cas de terrain débilité ou s’il existe des signes systémiques persistants, la voie parentérale (céphalosporines) étant parfois préférée pendant les premiers jours. Cependant, dans les formes simples, il n’est pas démontré que l’antibiothérapie modifie l’évolution de l’infection, elle peut même au contraire favoriser le développement de résistances plasmidiques, prolonger le portage de germes, voire accroître le risque de rechute.
■ Entamoeba histolitica,
■ Echerichia coli entéro-invasif : Ils envahissent et détruisent les cellules épithéliales intestinales, surtout dans la portion distale du grêle et le côlon. Ils entraînent une diarrhée d’allure invasive.
■ Compylobacter jejuni : Le mode d’action pathogène fait intervenir des propriétés entéro-invasives, et parfois une sécrétion d’entérotoxine. Les Campylobacter le plus souvent en cause sont Campylobacter jejuni et Campylobacter coli. Ces infections à Campylobacter sont considérées comme la première cause d’infection digestive bactérienne dans le monde. L’infection se manifeste habituellement par une diarrhée glairosanglante fébrile accompagnée de vomissements et de douleurs abdominales intenses. Les diarrhées à Campylobacter entraînent rarement une déshydratation sévère, et les bactériémies sont exceptionnelles. Des arthrites réactionnelles sont cependant possibles. Toutes les tranches d’âges sont touchées, et notamment les enfants à partir de 5 ans. Le diagnostic clinique des infections à Campylobacter est difficile, du fait de l’absence de caractère pathognomonique de chaque signe ; ce qui permet de mettre en avant l’intérêt d’un test de diagnostic rapide (immunochromatographiques), infirmant ou confirmant le diagnostic, afin de mettre en place une antibiothérapie précoce. Les infections à Campylobacter sont à risque de graves complications septicémiques digestives (syndrome de l’intestin irritable, …) et extra-digestives (articulaires, neurologiques dont le syndrome de Guillain barré, immunologiques, …) si elles ne sont pas prises en charge à temps, ce qui justifie la mise en place d’un traitement antibiotique précoce, et ce, même si l’évolution est le plus souvent favorable.
Mais à ce jour, la prise en charge n’est pas optimale. Toute la difficulté dans cette prise en charge est le diagnostic et l’identification de la bactérie. Cette antibiothérapie ne réduit la durée de la diarrhée que si elle est instituée dès le début des symptômes, mais cela est généralement incompatible avec le délai d’obtention (3 à 6 jours) des résultats de la coproculture, car la reconnaissance du germe nécessite un milieu de culture spécial différent de celui utilisé pour les coprocultures usuelles. Les recommandations européennes préconisent une antibiothérapie précoce (macrolides) dans les 3 premiers jours suivant le début des symptômes, dans le but de diminuer raccourcir la durée des symptômes, de limiter les complications, d’éviter les rechutes, d’éviter la contamination du milieu familial ou de la collectivité (crèche), et de diminuer la durée de l’état de porteur (contrairement aux salmonelloses).
■ Yersenia enterocolitica : Ces germes envahissent et se multiplient à l’intérieur des cellules épithéliales de l’iléon et du côlon. Ils ne secrètent pas de toxines. L’infection survient plus fréquemment sur les terrains débilités ou chez les enfants porteurs d’une hémoglobinopathie. Le tableau habituel est celui d’une gastroentérite aigüe fébrile. Une yersiniose peut aussi se manifester sous la forme de douleurs abdominales pseudo-appendiculaires en rapport avec une adénite mésentérique. Un érythème noueux ou des arthralgies des petites articulations peuvent parfois survenir au cours de l’évolution. L’isolement de Yersinia enterocolitica par coproculture nécessite l’emploi de méthodes spécifiques de culture qui ne sont pas toujours utilisées, expliquant la fréquente négativité des coprocultures. Un sérodiagnostic est cependant disponible. Un traitement antibiotique n’est nécessaire qu’en cas de terrain débilité ou hémoglobinopathie. Les tétracyclines (après 8 ans) ou le cotrimoxazole sont les antibiotiques de choix.
3. Diarrhée toxinique : La sécrétion d’entérotoxine par la bactérie produit des altérations de la fonction des cellules épithéliales. La toxine agit au niveau du grêle et est responsable de sécrétion d’eau et d’électrolytes par activation de l’adényl cyclase membranaire. Les germes en cause sont :
■ Vibriocholerae,
■ Echerichia coli entérotoxinogène ou entéro-hémorragiques : ont un tropisme particulier pour le côlon. Ils entraînent des colites hémorragiques responsables de diarrhées sanglantes. Certains d’entre-eux produisent des vérotoxines mises en cause dans le syndrôme hémolytique et urémique (sérogroupe O157:H7).
■ Staphylococcus aureus : Certaines souches de staphylocoque doré sécrètent une toxine thermostable pouvant être responsable d’une toxi-infection alimentaire avec diarrhée toxinique. Une diarrhée toxinique apparaît 2 à 4 heures après l’ingestion d’un aliment suspect (pâtisserie). La coproculture n’a pas d’intérêt diagnostique. L’antibiothérapie est inutile.
Examens complémentaires
Les examens complémentaires (prise de sang, échographie, examen parasitologique des selles, coprocultures…) varient en fonction du tableau clinique. Il est nécessaire de créer des référentiels, pour permettre l’optimisation de la prise en charge des patients, afin de diminuer leur inconfort, les défauts de prise en charge et le coût. Généralement, dans la prise en charge de la diarrhée aigue virale ou gastroentérite virale de l’enfant, les examens complémentaires toujours nécessaires sont la natrémie, la kaliémie, la réserve alcaline et la glycémie en l’absence de perfusion de glucosé initialement. Il y a un doute sur l’intérêt est sur la créatininémie et la CRP. La chlorémie, phosphorémie, calcémie, protéonémie, glycémie en cas de supplémentation initiale ont peu d’intérêt.
Traitement de la diarrhée aiguë
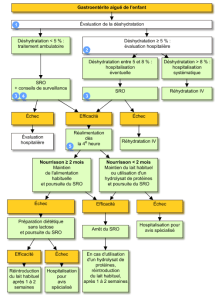
Tableau II : Arbre décisionnel devant une gastro-entérite aiguë de l’enfant. © Bigard MA, Caulin C, Doll J et Al. Gastroentérite aiguë de l’enfant, Vidal 2016.
La prise en charge d’une diarrhée aiguë s’établie en fonction de la sévérité de la déshydratation. Les buts du traitement de la diarrhée aiguë sont : (1) Prévenir et ou corriger la déshydratation, (2) Prévenir l’apparition d’une malnutrition, et (3) Traiter les causes.
1. Quand hospitaliser ? Les signes à rechercher par le clinicien lors de l’examen clinique, amenant à une hospitalisation sont les suivants : état de choc, déshydratation aigue (>9% de poids corporel), convulsions, vomissements incoercibles ou bilieux, échec règles hygiéno-diététiques orales, état chirurgical soupçonné, incapacité des parents.
2. Traitement de la déshydratation : La réhydratation orale par des solutions de réhydratation orale (SRO) à osmolarité réduite ou hypotonique proposée à volonté (ad libitum), doit être le traitement de première intention chez les enfants atteints de diarrhée aiguë. En cas d’impossibilité de réhydratation per os (par voie orale), la réhydratation entérale par la mise en place d’une sonde nasogastrique est aussi efficace, voire meilleure que la réhydratation IV, car elle entraine moins d’effets indésirables et la durée d’hospitalisation plus courte que celle IV. Les enfants nécessitant une réhydratation doivent continuer à être alimentés. Chez les enfants légèrement à modérément déshydratés, la réalimentation normale doit survenir dès la quatrième heure après le début de la réhydratation. L’allaitement doit être poursuivi pendant la diarrhée aiguë. La grande majorité des enfants souffrant de diarrhée aiguë peut continuer à recevoir en toute sécurité des produits laitiers contenant du lactose, les échecs thérapeutiques étant négligeables comparativement aux enfants atteints de diarrhée aiguë et soumis à un régime sans lactose. De même, aucune donnée ne permet de soutenir chez un bébé souffrant de diarrhée aiguë, la nécessité de remplacer une préparation à base de lait de vache par une préparation à base de soja ou d’hydrolysat. Les boissons à haute teneur en sucre doivent être évitées, pour ne pas induire de nouvelles pertes liquidiennes du fait d’une augmentation de la charge osmotique.
Les SRO ont été formulées et optimisées au fil des années. Actuellement, ils se présentent généralement sous forme de poudre conditionnée en sachet. La préparation doit être conservée au réfrigérateur et consommée dans les 24H suivant sa reconstitution. De préférence, il est recommandé de proposer à l’enfant une solution froide (pour une meilleure tolérance gastrique). Il est recommandé d’administrer de petites quantités de SRO à intervalles rapprochés, à savoir une cuillère à café (équivalent à 5mL) toutes les 2-3 minutes pour éviter les vomissements, puis augmenter graduellement. Il convient d’administrer 150 à 300mL de SRO en 1 heure. La quantité de SRO devant être administrée à l’enfant varie suivant l’âge, le poids de celui-ci et l’intensité de la déshydratation.
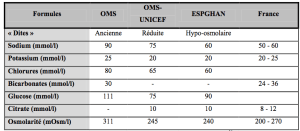 Tableau III. Les solutions de réhydratation orale. Les SRO se constituent d’électrolytes (Na, K, Cl), d’agents alcalinisants (citrates ou bicarbonates) et de glucides. Les électrolytes sont présents pour combler les pertes. Les agents alcalinisants préviennent ou traitent l’acidose. Les glucides maintiennent l’osmolarité (paramètre évaluant le transport de l’eau et d’autres nutriments au travers de la membrane cellulaire. Une solution hypertonique, type jus de fruit ou boisson très sucrée accroît la déshydratation en provoquant un transfert d’eau des cellules vers le tube digestif) et donnent un apport énergétique minimal. Le glucose (Glu) facilite l’absorption intestinale du sodium (Na) et de l’eau. il va également limiter les vomissements. Il est évident que la solution doit posséder l’osmolarité de la lumière intestinale pour une optimisation des transferts d’électrolytes et eau.
Tableau III. Les solutions de réhydratation orale. Les SRO se constituent d’électrolytes (Na, K, Cl), d’agents alcalinisants (citrates ou bicarbonates) et de glucides. Les électrolytes sont présents pour combler les pertes. Les agents alcalinisants préviennent ou traitent l’acidose. Les glucides maintiennent l’osmolarité (paramètre évaluant le transport de l’eau et d’autres nutriments au travers de la membrane cellulaire. Une solution hypertonique, type jus de fruit ou boisson très sucrée accroît la déshydratation en provoquant un transfert d’eau des cellules vers le tube digestif) et donnent un apport énergétique minimal. Le glucose (Glu) facilite l’absorption intestinale du sodium (Na) et de l’eau. il va également limiter les vomissements. Il est évident que la solution doit posséder l’osmolarité de la lumière intestinale pour une optimisation des transferts d’électrolytes et eau.
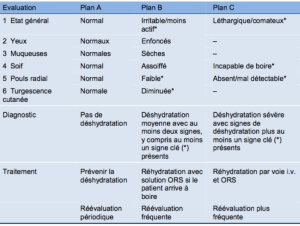 Tableau IV : Évaluation de la déshydratation selon la méthode DHAKA.
Tableau IV : Évaluation de la déshydratation selon la méthode DHAKA.
3. Traitement antibiotique (strictement fondée sur une analyse clinique et/ou paraclinique objective) : Le traitement anti-infectieux doit être d’utilisation très limité, dû aux risques de résistance aux antibiotiques et surtout de l’étiologie à majorité virale. Les antibiotiques peuvent altérer l’écosystème microbien du tube digestif et provoquer une diarrhée post-antibiotique (Clostridium difficile). L’antibiothérapie n’est recommandée que dans certaines conditions : (1) lors infections de shigelles (pour prévenir les Syndrome Hémolytique Urémique à shigella, shigellose), (2) si l’enfant présente un terrain à risque (immunitaire, maladies sous-jacentes), si signes dysentériques (apparition brutale de la fièvre > 39°C, vomissements, douleurs abdominales diffuses, ténesmes, épreintes + selles nombreuses, glaireuses, riches en polynuclénaires, plus ou moins sanglantes. Le risque est la diffusion de l’infection = septicémie) avec une coproculture associée. Pour les traitements antiobiotiques, on donne :
■ Contre Shigella, l’antibiothérapie est systématique si la mise en culture est vérifiée ou s’il y a un soupçon de l’infection. En première intention, l’Azithromycine PO 20mg/kg (max 500mg/j) en prise unique pendant 3 jours ou 12mg/kg le 1er j et 6mg/kg autre 3-5j. En deuxième intention, donner Ceftriaxone IM 50mg/kg/j x 1 inj./j pendant 3 jours (max 2g/j). En troisième intention, donner Ciprofloxacine PO 10-15mg/kg x 2x/j (maxi 500-750mg x2x/j) pendant 3 jours. La fluoroquinolone (perfloxacine PO ou IV 15mg/kg/j en dose unique) peut être aussi envisagée.
■ Contre Salmonella enterica, si dysentrie ou terrains à risque[susdéfini] + donner en première intention soit Ceftriaxone IV/IM 60-75mg/kg/j x 1F/j (maxi 4g/j), soit Cefotaxime IV 100mg/kg/j en 3 inj. (maxi 6g/j), soit Amoxicilline PO 50-70mg/kg/j en 3 prises pendant 14j (maxi 6g/j). En deuxième intention, donner Ciprofloxacine PO 20mg/kg en 2 prises (maxi 1,5g/j) ou IV (maxi 1,2g/j) pendant 5 jours.
■ Contre Campylobacter jejuni, si dysentrie ou terrains à risque[susdéfini], et si traitement débuté dans les 3 jours suivant le début des signes cliniques, donner en première intention l’Azithromycine PO 20mg/kg (max 500mg/j) prise unique pendant 3-5 jours, et en deuxième intention une Macrolide : Erythromycine PO 50mg/kg/j en deux ou trois prises 5-7 jours.
■ Dans les formes prolongées ou une yersiniose peudoappendiculaire : Si diarrhées prolongées, donner Cotrimoxazole PO 50mg/kg/j de sufaméthoxazole en 2 prises pendant 5 jours (maxi 2,4g/j).
■ Contre Escherichia coli : Cotrimoxazole ou ciprofloxacine.
4. Traitement médicamenteux : Le recours aux médicaments n’est généralement pas nécessaire dans la GEA de l’enfant.
■ Les anti-diarrhéiques dont les ralentisseurs du transit intestinal (Lopéramide – Imodium® 0.03mg/kg 2 à 5 fois/jr, tout en respectant l’intervalle de 4h entre les prises), et les anti-sécrétoires (Racécadotril – Tiorfan ®, ancien nom acétorphan 6mg/kg/j en 1 prise d’emblée le 1er jour puis 3 prises, ou 1,5mg/kg/prise puis 3x/j, maximum 7 jours ou encore les agents intraluminaux (les silicates ou argiles) comme le diosmectite – Smecta® (jusqu’à 12 mois) en 2 sachets/ jour pendant 3 jours ou Attapulgite de Moirmoron activée en 2 sachets/jours avant les repas. Autres : le Sacolène pédiatrique, le Cholestyramine, le Bismuth, etc.
Le Racécadotril permet par son activité anti sécrétoire de diminuer le débit des selles. Pour les enfants et les nourrissons préalablement en bonne santé, l’utilisation de certains probiotiques, peut aider à réduire la durée et l’intensité des symptômes. Toutefois, en raison de l’effet souche-spécifique des probiotiques, il est recommandé que l’efficacité et la sécurité de chaque souche soient établies. Parmi les nombreuses souches évaluées, celles à considérer pour la prise en charge des GEA des enfants, en parallèle à la réhydratation, sont Lactobacillus rhamnosus GG, S boulardii, L. reuteri DSN 17938 (souche originale et ATCC 55730) et le L. acidophilus LB inactivée par la chaleur. La smectite peut également être envisagée en tant que traitement adjuvant à la réhydratation standard, mais son évaluation nécessite des investigations complémentaires.
■ Les substances d’origine microbienne dont le Lactéol 350mg/Lactéol fort® (Lactobacillus acidophylus) 1 à 2 sachets par jour jusqu’à 3 par jours, ou le Ultra-levure® (Saccharomyces boulardii) 2 sachets par jours en deux prises, ou Bacilor®
(Lactobacillus casei variété rhamnosus) 1 à 4 sachets par jour en dehors des repas – réservés aux plus de 24 mois ou Lyobifidus® (Bifidobacterium bifidum) 2 sachets par jour en fin de repas – réservés aux plus de 3 ans.
■ Les antiémétiques dont Métoclopramide – Primpéran®. Il est contre-indiqué chez les enfants de 1 à 18 ans, le Dompéridone – Motilium®, à 0,25 mg/kg en 3 ou 4 fois par jour, avec comme dose maximale de 2,4mg/kg, avec seuil de 80mg/j, ou encore le Métopimazine – Vogalène®.
■ Le Traitement antipyrétique dont le Paracétamol, en cas de fièvre > 38,5°C, à la dose de 60mg/kg par jour en 4 ou 6 prises (soit 15mg/kg toutes les 6 heures).
5. Les éléments de surveillance sont les quantités bues, le nombre de selles et de vomissements, et si possible, peser l’enfant toutes les 4h (surtout si de moins de 6 mois). La persistance des vomissements, le refus de boire, l’apathie, l’hypotonie, la somnolence, la pâleur, la tachypnée, la perte de poids et les cernes oculaires doivent alerter.